Poster un message
En réponse à :
La microcirculation cutanée
- 1. La microcirculation sanguine cutanée
- 1.1 Organisation de la microcirculation sanguine cutanée
- 1.2 Structure des composants de la microcirculation sanguine (...)
- 1.3 Fonctions de la microcirculation sanguine cutanée
- 2. Le système lymphatique
- 2.1 Structure du système lymphatique cutané
- 2.2 Les fonctions du système lymphatique
Dans la peau, le derme et l’hypoderme sont richement vascularisés par un réseau sanguin très structuré d’artérioles de moyen, puis petit calibre, de capillaires et de veinules. A l’inverse, l’épiderme , comme tout épithélium, n’est pas vascularisé ; il est nourri par imbibition à partir des réseaux capillaires des papilles dermiques. De même, le système lymphatique est présent dans le derme et l’hypoderme et absent de l’épiderme.
1. La microcirculation sanguine cutanée
1.1 Organisation de la microcirculation sanguine cutanée
Dans la partie profonde de l’hypoderme, les artères abordent le tégument et forment un premier réseau anastomotique parallèle à la surface cutanée d’où partent perpendiculairement des branches qui traversent l’hypoderme, en donnant des collatérales destinées à vasculariser les lobules graisseux et les annexes : glandes sudoripares et follicules pileux. Ces branches se réunissent dans la partie profonde du derme réticulaire pour former un deuxième réseau anastomotique dont les mailles sont parallèles au premier réseau anastomotique et à la surface cutanée. De ce deuxième réseau anastomotique, partent perpendiculairement des artérioles dites “artérioles en candélabre” abandonnant des branches pour les annexes cutanées et le derme réticulaire et finissant par s’anastomoser en un troisième réseau situé à la jonction derme papillaire-derme réticulaire. De ce dernier réseau, partent des capillaires qui gagnent les papilles dermiques. Le réseau veineux est calqué sur le modèle artériel. Des anastomoses artério-veineuses avec ou sans glomus se trouvent au niveau du lit des ongles et des régions palmoplantaires (mains, doigts, pieds et orteils). Elles jouent un rôle fondamental dans la thermorégulation .

- Représentation schématique de l’organisation de la microcirculation cutanée.
- Pour explication, voir le texte.
1.2 Structure des composants de la microcirculation sanguine cutanée
Les artérioles du derme, ont une lumière ronde avec un diamètre entre 20 et 30 µm ; leur paroi comprend l’intima, la média et l’adventice. L’intima est constituée d’une couche de cellules endothéliales reposant sur une assise conjonctive élastique ; la media comprend deux couches de fibres musculaires lisses disposées longitudinalement et en anneau concentrique avec une épaisseur plus élevée dans les vaisseaux profonds ; l’adventice est une tunique externe constituée de fibres de collagène avec occasionnellement une lame élastique externe. Les artérioles principales sont dotées d’une paroi comportant une couche musculaire lisse très épaisse, richement innervée par des fibres nerveuses dont les afférences aboutissent à la limite de la média et de l’adventice et dont l’arborisation terminale forme un réseau périvasculaire. C’est ainsi toute la tunique musculaire qui répond à un stimulus et non chaque cellule musculaire lisse individuellement.
Les veines et veinules ont une structure proche de celles des artères et artérioles, mais elles ont une lumière plus large et une paroi musculaire plus fine qui contient occasionnellement des valves ; l’assise conjonctive élastique de l’intima est plus fine ou absente, l’adventice est épaisse et pauvre en fibres élastiques . Artérioles et veinules du derme profond et de l’hypoderme sont plus grosses que les vaisseaux correspondants du plexus superficiel (diamètre 50-100 µm versus 25 µm ; épaisseur de la paroi : 10-15 µm versus 4-5 µm) et les péricytes sont plus abondants.
Les vaisseaux capillaires présentent un diamètre de 5 à 8 μm. Leur longueur moyenne est de 0,5 à 1 mm. C’est à leur niveau que s’effectuent les échanges entre le sang et les tissus. Ils font suite aux artérioles, de facon très progressive. Les capillaires dermiques peuvent être distingués des artérioles et des veinules post-capillaires par la structure de leur paroi. La couche de fibres musculaires de la média devient discontinue puis disparaît. L’adventice disparaît également. Les capillaires dermiques sont constitués d’une seule couche fenestrée de cellules endothéliales, et d’une couche externe discontinue de péricytes entourée d’une membrane basale. Les veinules post capillaires, qui drainent de 4 à 5 capillaires, ont un diamètre compris entre 8 et 30 μm, légèrement plus grand que celui des capillaires ; elles ont une membrane basale en couches multiples, et un parcours plus sinueux. La transition entre capillaire et veinule se traduit par l’apparition de cellules musculaires lisses dans la paroi. La veinule est riche en fibres conjonctives et élastiques, d’où son grand potentiel de distensibilité, qui fait du réseau veinulaire un réservoir à capacité variable lui permettant de réguler le volume sanguin microcirculatoire.
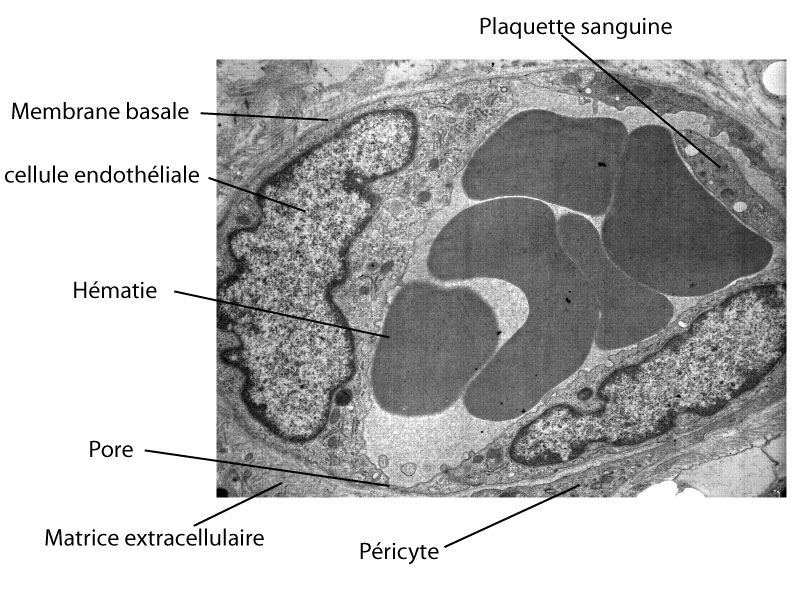
- Vue en microscopie électronique à transmission d’un capillaire sanguin en coupe transversale dans une peau humaine.
Les capillaires constituent, entre artérioles et veinules, un véritable réseau complexe appelé lit capillaire. Celui-ci présente des anastomoses artério-veineuses qui sont de véritables courts-circuits permettant au sang de passer directement de l’artériole à la veinule sans emprunter le circuit capillaire grâce à un système de sphincters précapillaires. Les anastomoses artério-veineuses sont abondantes au niveau de la peau du nez, des oreilles, de la paume des mains et de la plante des pieds, des doigts, et du lit de l’ongle. Elles jouent un rôle dans la thermorégulation en permettant l’augmentation du débit sanguin cutané donc l’accroissement de la déperdition de calories au niveau de la surface cutanée.
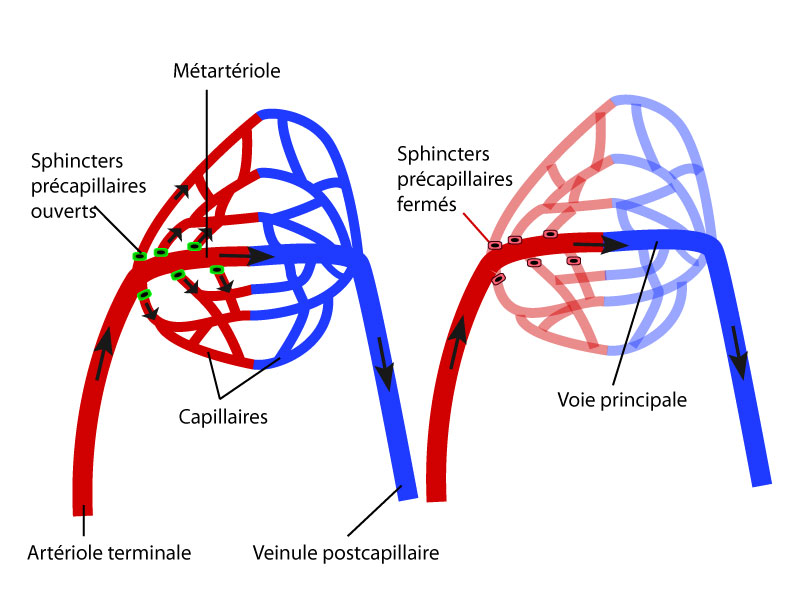
- Représentation schématique d’une anse capillaire équippée de sphincters précapillaires et de leur fonction.
- A gauche, les sphincters sont ouverts et le sang emprunte l’ensemble des capillaires sanguins.
A droite les sphincters sont fermés et la circulation du sang se limite à la métartériole.
Au niveau ultrastructural, les cellules endothéliales présentent des faisceaux de filaments intermédiaires de vimentine et de filaments d’actine dans les artérioles les plus grosses du derme moyen et profond. Elles contiennent des organites cellulaires spécifiques, les corps de Weibel-Palade, qui sont en forme de cigare, sont denses aux électrons, mesurent 0.1-0.3 um, et contiennent des tubules épais alignés parallélement à leur grand axe ; ils sont un site de stockage du facteur de coagulation de von Willebrand (« facteur VIII ») ; ils sont absents dans les cellules endothéliales des vaisseaux lymphatiques (à l’exception des plus larges). Les cellules endothéliales des capillaires présentent des pores entre elles qui permettent le passage régulé du liquide intravasculaire dans les tissus. Les péricytes ont des prolongements dendritiques, sont entourés par une membrane basale et contiennent des myofilaments (5 nm).
La paroi des capillaires a longtemps été considérée comme un simple tamis. On sait maintenant que les cellules endothéliales contiennent des complexes actine-myosine et peuvent se contracter à la suite de divers stimuli (histamine , par exemple) ce qui élargit les interstices entre les cellules de la paroi des capillaires et engendre une fuite plasmatique. Ceci est avec la vasodilatation la cause de la rougeur et de l’oedème observés lors de phénomènes inflammatoires.
Au repos, le volume sanguin cutané représente plus de 9% du volume sanguin total et atteindre 12%, en période de vasodilatation. Le débit sanguin cutané global est de 0.5 l/mn au repos, de 0.9 l/mn lors d’un exercice modéré et peut atteindre 7 l/mn lors d’un exercice intense et des températures élevées.
1.3 Fonctions de la microcirculation sanguine cutanée
La micro-circulation cutanée remplit quatre fonctions majeures : 1) la nutrition des cellules, du derme, de l’hypoderme, de l’épiderme et des annexes cutanées, 2) le maintien de la pression artérielle par un tonus vasoconstricteur, 3) la tolérance par la peau des longues périodes d’ischémies dues au poids du corps, et 4) une réactivité vasomotrice nécessaire à la thermorégulation. Les deux dernières fonctions expliquent que le flux sanguin au repos est bien supérieur aux besoins métaboliques, et que la composition le sang cutané soit proche du sang artériel. Totalisant plus de 9 % du volume vasculaire, et probablement une proportion plus grande de la microcirculation, les vaisseaux cutanés assurent également les fonctions endothéliales habituelles, notamment de coagulation, fibrinolyse , captation et élimination des complexes immunes.
2. Le système lymphatique
2.1 Structure du système lymphatique cutané
Le système lymphatique est constitué par un réseau de vaisseaux à sens unique permettant le retour de liquide interstitiel vers le sang. Dans la peau, les capillaires lymphatiques naissent par une anse borgne (en cul-de-sac) au sommet des papilles dermiques et suivent le trajet du réseau veineux pour converger et former des canaux collecteurs qui par confluences successives aboutissent aux canaux lymphatiques principaux qui débouchent dans les grosses veines à la base du cou, près de l’oreillette droite.
La structure des capillaires lymphatiques est différente de celles des capillaires sanguins sur plusieurs aspects importants :
-* Les capillaires lymphatiques ont une lumière plus grande (jusqu’à 60um) et plus irrégulière que celle des capillaires sanguins (17-22um).
-* Les cellules endothéliales des capillaires sanguins ont un cytoplasme plus développé que celui des cellules endothéliales des lymphatiques (sauf autour du noyau) : par exemple, au niveau du plexus sous-épidermique, l’épaisseur de la paroi des lymphatiques est de l’ordre de 50-100 nm alors que celle des veinules post-capillaires est de 3.5-5 um.
-* Les cellules endothéliales des capillaires lymphatiques contiennent de nombreux filaments cytoplasmiques orientés longitudinalement, leur conférant une fonction contractile.
-* Les capillaires lymphatiques ne sont pas entourés par une membrane basale ou celle-ci est peu développée.
-* Les capillaires lymphatiques n’ont pas de péricytes
-* Les capillaires lymphatiques présentent une moins grande densité de jonctions serrées et de jonctions adherens.
Les parois des capillaires lymphatiques sont constituées de cellules endothéliales qui se chevauchent légèrement formant des valves dont les bords ne sont pas fixés aux structures tissulaires voisines. Ces valves sont ouvertes sous la pression du liquide interstitiel qui pénètre alors dans les capillaires lymphatiques. En entrant dans ces derniers, le liquide interstitiel prend le nom de lymphe. L’entrée du liquide interstitiel induit une augmentation de la pression dans le vaisseau et déclenche la fermeture des valves empêchant la fuite de la lymphe. L’orifice des valves lymphatiques est beaucoup plus grand que celui des pores des capillaires sanguins et permet le passage de grosses molécules, telles que des protéines plasmatiques qui auraient fui des capillaires sanguins.
La progression de la lymphe dans les vaisseaux lymphatiques est due à plusieurs mécanismes. En premier lieu, il y a des cellules musculaires lisses autour des vaisseaux lymphatiques qui se contractent spontanément quand le vaisseau est distendu par la lymphe. De plus, dans certaines régions du corps, en particulier les membres, la contraction musculaire provoque un écrasement des vaisseaux. Enfin, les canaux lymphatiques sont équipés de valves anti-reflux qui font que la lymphe poussée par les deux mécanismes précédemment cités peut seulement avancer dans une seule direction vers les grosses veines.
2.2 Les fonctions du système lymphatique
Le système lymphatique joue un rôle primordial dans la régulation de la pression du liquide interstitiel. Dans des conditions normales, il sort un peu plus de liquide interstitiel hors des capillaires qu’il n’en ait réabsorbé par ceux-ci. L’excédent de liquide filtré est récupéré par le système lymphatique.
Au cours d’une journée, 50% des protéines circulantes s’échappent des vaisseaux sanguins sans pouvoir être récupérées par ceux-ci. Elles sont recaptées au niveau des vaisseaux lymphatiques. Le système lymphatique permet également de nettoyer la peau des cellules, protéines et produits de dégradation.
Enfin, le système lymphatique joue un rôle dans la défense de l’organisme. La lymphe traverse les ganglions lymphatiques qui sont la zone de prolifération et de différenciation des cellules immunitaires en présence d’un antigène. La lymphe va transporter des antigènes et des cellules présentatrices d’antigène (cellules de Langerhans et cellules dendritiques dermiques , par exemple) de la peau jusqu’aux cellules immunitaires du ganglion et participer par cela au déclenchement des réponses immunitaires.
Bibliographie
Pour plus de détails, d’iconographie et de bibliographie :
M Skobe and M Detmar (2000). Structure, Function, and Molecular Control of the Skin Lymphatic System . Journal of Investigative
Dermatology Symposium Proceedings 5:14-19
Site réalisé avec SPIP 3.0.17 + AHUNTSIC
Visiteurs connectés : 39
